Ärzte und Pfleger an der GrenzeBei dieser Krankheit „wird einem doch mulmig“
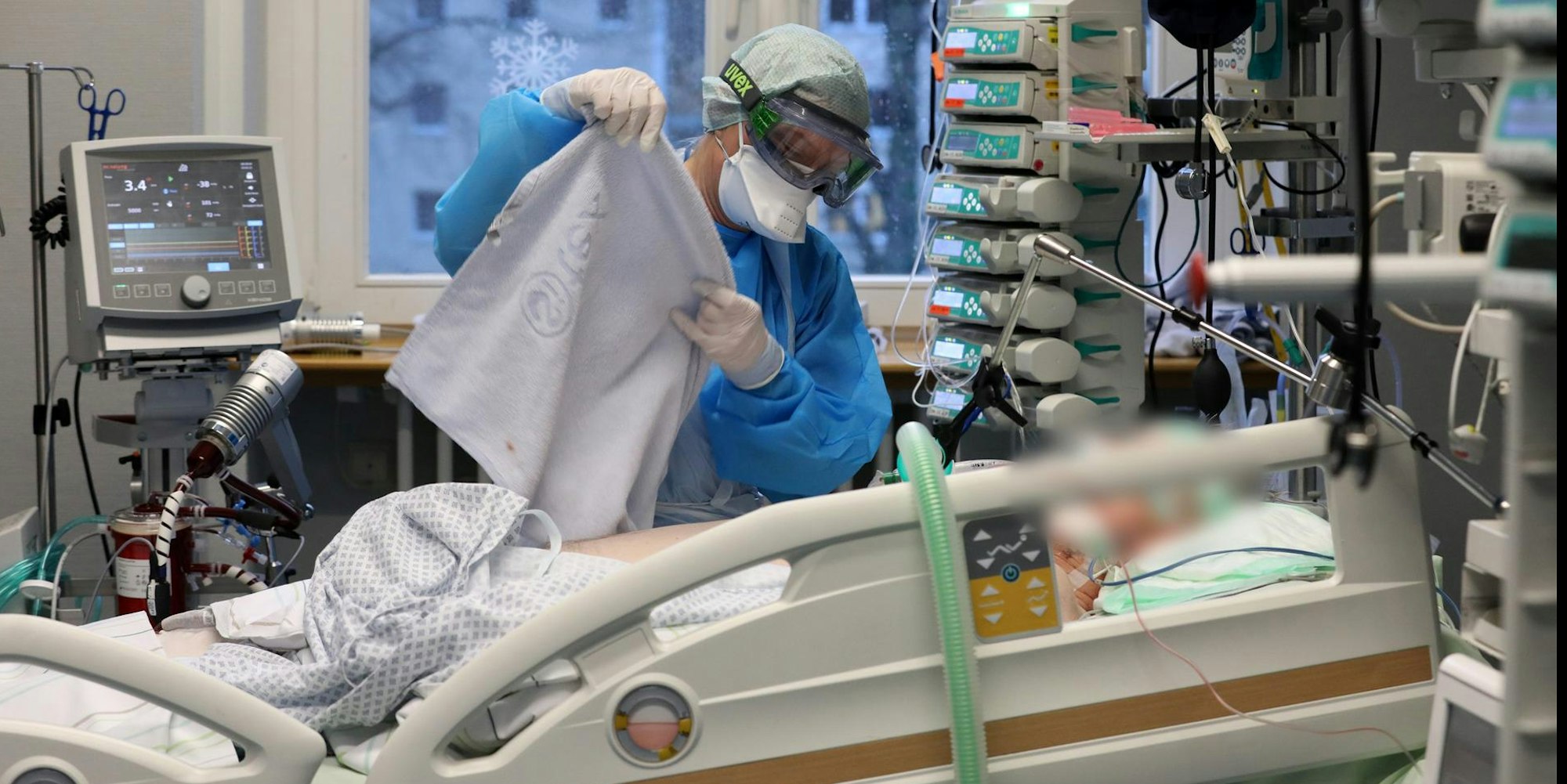
Covid-19-Patient auf der Intensivstation
Copyright: dpa
Bad Lippspringe – Immerhin ist Herr A. schon mal negativ. Vor mehr als einem Monat hat er sich infiziert, vor zehn Tagen kam er hierher, auf die Intensivstation, jetzt hat das Labor zum ersten Mal keine Spuren des Erregers mehr bei ihm gefunden. Das ist noch längst keine Heilung. Aber es ist ein Fortschritt. Intensivpfleger Niklas Frie tritt an das Bett von Herrn A., nimmt dessen Hand. „Ich grüße Sie“, sagt er und sieht ihn an. Herr A. dreht den Kopf, blickt zu Frie, aber es ist nicht klar, ob er den Pfleger ansieht oder durch ihn hindurch, ins Weite.
Neben seinem Bett steht ein Beatmungsgerät, von dort führt ein Schlauch zu seinem Hals, zum Tracheostoma, der Verbindung zu seiner Luftröhre. Auch ein Dialysegerät und Monitore stehen dort und eine Batterie von Perfusoren, die exakt dosierte Medikamente in seinen Blutkreislauf pumpen.
Herr A. ist 82 Jahre alt. Er hebt den Arm, kratzt sich an der Nase, dann fällt die Hand kraftlos zurück auf die Decke, wie nach einer unendlichen Anstrengung.
Kräfte des Klinikpersonals gehen in der Corona-Pandemie zur Neige
Covid-19, könnte man sagen, ist eine langsame Krankheit. Der Beginn, die Phase der Verschlechterung, die Überwindung, die Heilung: „Alles dauert exponentiell länger“, sagt Niklas Frie. Das ist mathematisch nicht ganz korrekt. Aber die Menschen, die hier seit fast einem Jahr gegen diese Pandemie ankämpfen, empfinden es so.
Dies ist ein zweiter Besuch, eine Rückkehr. Die Karl-Hansen-Klinik in Bad Lippspringe ist eine Lungenfachklinik im östlichen Nordrhein-Westfalen, mit zwei Intensivstationen mit insgesamt 35 Betten, auf denen Covid-19-Patienten aus ganz Deutschland behandelt werden. Beim ersten Besuch, Anfang November, waren die Infektionszahlen schon in alarmierende Höhen gestiegen. Der Sturm auf die Intensivstationen aber setzte gerade erst ein, und Deutschland begann langsam zu begreifen, dass es nicht allein die Zahl der Betten ist, die darüber entscheidet, wie die Kliniken diesen Sturm überstehen, und auch nicht die Zahl der Beatmungsgeräte, sondern etwas, das sich nicht einfach bestellen und nachproduzieren lässt: die Ärzte, die Pflegekräfte – und die Kräfte dieser Pflegekräfte.
Das könnte Sie auch interessieren:
Diese Pflegenden spürten noch immer die Folgen der ersten Welle, psychisch wie physisch. Sie hatten Nächte erlebt, in denen Patienten im Stundentakt starben, um 2, um 3, um 4 Uhr, und anders als dem Rest des Landes bot auch der Sommer ihnen wenig Entspannung. „Corona“, sagte damals der 32-jährige Niklas Frie, „war ja bei uns nie weg.“ Dann kam die nächste Welle.
Viele jüngere Patienten auf den Intensivstationen
Jetzt, drei Monate später, sinkt die Zahl der Covid-Patienten auf den Intensivstationen leicht, aber noch immer sind es gut 4300, mehr also als im Frühjahr und mehr auch als im November. Und wie steht es jetzt um die Kräfte derer, die auf diesen Stationen arbeiten? Die sich der Menschen annehmen, die dieses Virus mit dem Tod bedroht?
Erik-Christian Ernst ist Pneumologe, Internist, seit fünf Jahren Chefarzt. Dass er sehr respektvoll bis demütig klingt, wenn er über diese Krankheit spricht, liegt auch daran, dass unter den 85 Patienten, die er in den vergangenen Monaten auf den Intensivstationen behandelt hat, immer mehr waren, die kaum älter waren als er – und nicht überlebt haben. Ernst ist 47 Jahre alt.
Da war zum Beispiel jener Patient, der einige Tage vor Weihnachten kam, 50 Jahre alt, keine besonderen Vorerkrankungen, und dessen Zustand sich immer wieder kurz verbesserte, um sich dann umso stärker zu verschlechtern. „Wir fanden da keinen Angriffspunkt für unsere Behandlungen“, sagt Ernst, wie sie überhaupt immer wieder beobachten, dass es einen Punkt gibt, ab dem sie nichts mehr aufhalten können. Einen „point of no return“, wie Ernst es nennt.„Man hat alles an Hightechmedizin eingesetzt, und man kann trotzdem nichts mehr tun“, sagt Ernst.
Das ist nicht nur bei Covid-19 so. Aber hier passiert es so langsam, wie mit Verzögerung. Meist sei nicht die Sauerstoffaufnahme das Problem, wie bei der Influenza. Die Menschen sterben an mehrfachem Organversagen. Covid-19 ist eine Systemerkrankung, sagt Ernst, sie betrifft Lungen, Herz, Nieren. Der Patient starb an Heiligabend, am späten Nachmittag; kurz darauf folgte ein weiterer, während der Rest des Landes Bescherung feierte.Ernst arbeitet seit zwölf Jahren in der Intensivmedizin, er hat viel gesehen. Aber bei dieser Krankheit, „da wird einem doch mulmig“.
Jüngster Ecmo-Patient war 39
Der jüngste Patient auf ihrer Intensivstation ist 33 Jahre alt. Er liegt noch immer in der Klinik. Der Jüngste, den sie an jenes Gerät anschließen mussten, das das Blut außerhalb des Körpers mit Sauerstoff anreichert, die sogenannte Ecmo, war 39.
Kurz vor Weihnachten, das war überall die schlimmste Phase. Ernst bekam zuhauf Hilferufe aus anderen Städten, Berlin, Ludwigshafen, Hannover, Aachen, Fulda: „Das waren mehr Anfragen, als wir je hätten aufnehmen können.“ Jedes verfügbare Bett sei belegt gewesen. Und Ernst spürte „eine Anspannung, wie ich sie noch nicht erlebt habe“. Der Grenze dessen, was sie schaffen können, seien sie in dieser Zeit gefährlich nahe gekommen.
Inzwischen, sagt Ernst, sähen sie die Folgen des Lockdowns: „Man spürt eine gewisse Entspannung.“ Weniger schwere Verläufe. Ein paar Ecmo-Geräte lagern unter Folie in einem leeren Patientenzimmer. Nicht mehr so viele Anfragen. Die Corona-Normalstation ist etwas leerer. Aber was heiße schon Entspannung, wenn immer noch ein Drittel der Betten mit Corona-Patienten belegt ist, zwölf von 35.
Die High-Care-Intensivstation, die Station für die besonders schweren Fälle, das sind lange helle Gänge, Uhren mit roten Ziffern an der Decke. Am Geländer hängen Sau er stoff fla schen für schnelle Verlegungen. Durch die offenen Türen sieht man in Zimmer, in denen Maschinen die Menschen in ihren Betten verbergen. Und über allem liegt das Piepen der Geräte, der vielstimmige Sound dieser Station.
Ein langer Weg zurück
Da fällt es auf, wenn eine menschliche Stimme aus einem Zimmer dringt. Sie gehört Sebastian Neubert, 28 Jahre, Physiotherapeut. „Setzen Sie sich langsam hin“, „Luft holen“, „gut so“, so spricht er mit Herrn R., einem älteren, sehr schwach wirkenden Herrn, mit äußerster Geduld. Seit einem Jahr macht er auf der Intensivstation Krankengymnastik mit Covid-Patienten, im Schutzanzug, mit Maske und Visier. Die wichtigste Erfahrung ist die, dass es „schon extrem ist, wie lange sie zur Erholung brauchen – im Schnitt doppelt so lange wie andere Patienten“. Wer überlebt, mit dem muss Neubert alles trainieren: sitzen, stehen, gehen. Auch mit denen, die gerade erst über 30 sind.
Wann sie überlastet sind? Ob sie Angst davor haben, dass die Patientenzahlen wieder steigen? Das sind Fragen, mit denen Niklas Frie nicht viel anfangen kann. „Corona-Blues“ nennt er die Stimmung, die bei ihm und den anderen herrsche, eine Art Gewöhnung an das, woran man sich eigentlich schwer gewöhnen kann. Wie jenen Heiligabend 2020, „den schlimmsten Dienst überhaupt“. Es sei in der Pandemie alles extremer, aber viel Arbeit und den Tod kennen sie aus anderen Zeiten auch. „Für uns ist die Behandlung normal geworden“, sagt er. Das aufwendige Wenden der Patienten, damit die Lungen entlastet werden; die vielen Geräte, an die auch die jüngeren Patienten angeschlossen werden: Sie haben akzeptiert, was sie nicht ändern können.
Wenn ihn und seine Kollegen etwas aufregt, dann ist es, dass sie von der oft versprochenen Unterstützung am Ende nicht viel spüren. Da kommt Beifall von den Balkons, aber dann dauert es viele Monate, bis sie doch mal den versprochenen Pflegebonus erhalten. Oder dann beginnt für sie, wie letzte Woche, das Impfen, und nach zwei Tagen geht der Impfstoff aus für die, die hier gleichsam an der Corona-Front arbeiten.
Und so gibt es hier inzwischen nicht selten das Gefühl, dass Deutschland gar nicht über die richtigen Dinge diskutiert. Die Debatte über Triage zum Beispiel, die Frage also, ob Ärzte entscheiden müssen, wer noch eine Behandlung erhält, empfand Chefarzt Ernst als überzogen. Bei einem 97-Jährigen mit akutem Lungenversagen, sagt er, könne man überlegen, ob es sinnvoll ist, ihn an die künstliche Lunge anzuschließen, „ob es da noch ein positives Endziel gibt“. Das ist für ihn dann eine Frage, welche Therapien am Lebensende sinnvoll sind.
Von Covid-19 geheilt – und dann?
Zugleich werde wenig darüber diskutiert, was mit denen passiert, die Covid-19 überleben. Die wochenlang auf seiner Station lagen, aber für das normale Leben, nur für eine normale Reha, viel zu schwach sind. Für sie finden sie kaum einen Ort. „Wir haben große Probleme mit der Nachsorge“, sagt Ernst.
Immerhin haben sie jetzt weitere Impfdosen bekommen. Die allermeisten der Pflegekräfte, etwa 90 Prozent, wollten die Impfung. Sie kennen hier die Folgen von Corona.
Es ist Mittag, als der nächste Patient gebracht wird, ein Mann von 72 Jahren. Rettungsassistenten in Ganzkörperschutzanzügen, mit dicken Schutzbrillen, schieben den Patienten über ein Brett ins Bett hinüber, ein kaum verhüllter Körper zwischen Vermummten. Dann schließen ihn drei Ärzte und zwei Pfleger an die Geräte an: EKG, Beatmung, neue Zugänge, das ganze Programm, in stiller Routine.
Es ist das zweite Mal, dass die Sanitäter heute einen Patienten bringen. „Wenn wir euch nicht hätten, dann sähe es ziemlich übel aus“, sagt einer von ihnen beim Abschied zu Frie und seinen Kollegen. Für den Abend ist der nächste Patient angekündigt, auch eine Verlegung aus einem anderen Krankenhaus, schwerstes Stadium.
Es ist, so viel ist sicher, ganz bestimmt noch längst nichts vorbei.