Station 4b der Kölner Uniklinik„Wir sehen viel Leid, das vermeidbar wäre“
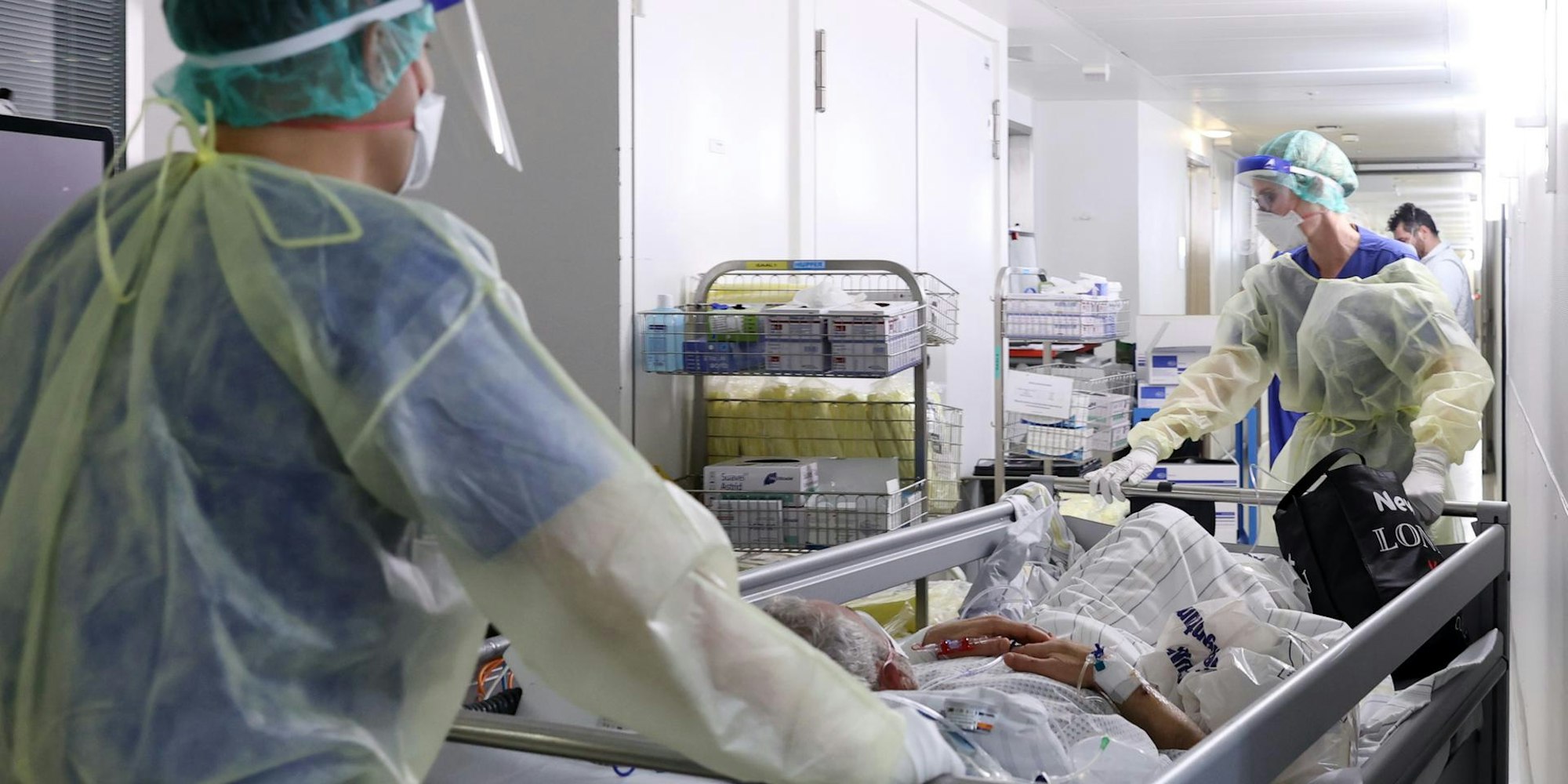
In Schutzkleidung verlegen Pflegende einen Covid-Patienten.
Copyright: Martina Goyert
- Zwei Wochen lang haben eine Reporterin und ein Reporter des „Kölner Stadt-Anzeiger“ Patienten und das Personal der Intensivstation 4b der Kölner Uniklinik begleitet.
- Hier liegen hauptsächlich Covid-Patienten, die das nicht müssten. Denn fast alle sind ungeimpft.
- Einige Patienten lehnen sogar nicht nur die Impfung, sondern auch die Behandlung ab. Wie ein junger Familienvater, der stirbt, weil er nicht intubiert werden will.
- Der Frust und die Belastung bei den Ärztinnen und Ärzten und beim Pflegepersonal sind deshalb hoch.
- Lesen Sie hier die ausführliche Reportage.
Köln – Er würde es ja wohl noch schaffen, eine Treppe zu steigen. Wird er nicht. Fast regungslos liegt ein 120 Kilogramm schwerer Körper in Bett 14. Alle paar Sekunden zuckt er nach rechts, immer dann schießt ein Schlauch Sauerstoff in die Lunge. Eigentlich gehört dieser Körper einem Mann, zuckerkrank und ungeimpft. Jetzt gehört dieser Körper dem Virus.
KStA PLUS
Dieser Text ist mit dem Axel-Springer-Preis für jungen Journalismsus ausgezeichnet worden. Herausragenden Journalismus ermöglichen unsere Abonnenten - testen Sie jetzt einen Monat für nur 0,99 Euro
Der Mann hatte keine Luft mehr bekommen, als er Mitte November die Treppe steigen wollte. Er stürzte und fiel und dann wurde er eingeliefert. Die Halswirbelsäule könnte gebrochen sein, fürchten die Ärzte. Das Virus hat Lunge und Herz schwer beschädigt. Irgendwann am Anfang dieser vierten Welle hat er sich das Virus eingefangen. Wird schon gut gehen, dachte er. Wird es nicht.
Gestürzt, weil er keine Luft bekam. Jetzt liegt der Mann auf der 4b.
Wenn dieses Leben noch zu retten ist, dann hier – auf Station 4b der Kölner Uniklinik. Aus einer anderen Klinik wurde er stundenlang hierher gefahren.
Eine Pflegerin nimmt aus einem der vielen Schläuche, die aus dem Körper baumeln, ein paar Tropfen Blut. Dominik Stark geht mit der Blutprobe über die Station. „Die Kollegin versucht jetzt, länger im Zimmer zu bleiben“, sagt Stark. Es dauert mehrere Minuten, bis man die Sicherheitsausrüstung für ein Covid-Zimmer – Ganzkörperkittel, Gesichtsvisier, zwei Lagen Handschuhe, FFP-3-Maske – übergezogen hat.

Eine Intensivpflegerin notiert Daten zu einem Covid-Patienten.
Copyright: Martina Goyert
Deswegen macht Dominik Stark, der Schichtleiter, die Blutgasanalyse. Er steckt das Blutröhrchen in ein Gerät, das an einen Drucker erinnert. Es ermittelt, wie viel Sauerstoff im Blut ist, wie viel CO2, wie der PH-Wert ist, solche Dinge. Die verraten, wie es dem Mann geht. Vor wenigen Stunden hat Stark die Versorgung angepasst.
„Hat gut funktioniert“, sagt er und grinst breit unter seiner Maske, als er auf den Zettel guckt, der nach ein paar Minuten aus dem Gerät kommt. Stark geht zurück an Zimmer 14 und drückt den Zettel an die Glastür. „Sieht gut aus“, sagt er der Kollegin durch die Scheibe.
Nicht so gut: Der Mann droht, bald wund zu liegen. Jetzt streift sich auch Stark die Montur über und tritt ins Zimmer. Er greift an die Hüfte, sie an die Schulter, beide schieben den Körper auf die Seite und Kissen unter die freie Hälfte. Mehr geht nicht. Wegen des Sturzes darf er kaum bewegt werden. Morgen steht der erste MRT-Termin an. Jetzt werden die Hände fixiert, damit der Mann, der nicht sprechen kann, in diesem Körper aber manchmal träumt und zuckt, keine Schläuche rausreißt.
„Das ist bald Katastrophenmedizin“
Der Mann ist einer von drei Covid-Intensivpatienten auf der 4b. Zwei Tage später sind es neun.
Das ging jetzt schnell, oder? „Joa“, sagt Boris Böll. Er ist in dieser Woche Oberarzt auf der 4b, ist also zu jeder Uhrzeit ansprechbar für alles, was diese Station betrifft, für alle Pflegenden und Angehörigen und Ärzte. „Es ist ein Wahnsinnsjob, aber es ist auch ein wahnsinnig erfüllender Job“, sagt Böll. „Die Sinnfrage stellt sich nicht.“

Die Arbeit auf der 4b erfordert viel Planung.
Copyright: Martina Goyert
An diesem Montag sind neun von insgesamt vierzehn Intensivbetten mit Covid-Patienten belegt. Die Station ist voll. „Das ist bald Katastrophenmedizin, das wollen wir alle nicht“, sagt Böll. Wer sich an diesem Montag das Bein bricht, muss vielleicht vier Stunden lang auf die Operation warten. Böll kann Notfälle nur noch im Tausch aufnehmen. „Wir sehen Leid, das komplett vermeidbar wäre“, sagt Böll.
Schon immer habe es in der Intensivmedizin Menschen gegeben, denen der Wahnsinn zu wahnsinnig wurde. „Aber jetzt ist Aufhören ein ständiges Gesprächsthema.“ Er selbst denke nicht darüber nach; weil er auf bessere Zeiten hofft. „Wenn es für immer so wäre wie jetzt, dann würde ich auch nachdenken.“
„Man hat gegen eine Wand geredet“
Den Blicken, den Sätzen, den Stimmen und den Gesichtern der Station ist in diesen Tagen eine Ratlosigkeit zu entnehmen, die es vor der vierten Welle nicht gab. Denn oft wollen und können sie helfen, aber sie dürfen nicht. In dieser einen Dezembernacht etwa, der letzten für einen jungen Familienvater. Schon am Tag hatte sich sein Zustand stark verschlechtert. Böll war klar, den Pflegenden war klar: Nur eine Intubation kann sein Leben retten. Dafür müsste man ihn ins künstliche Koma versetzen.

Boris Böll diskutiert einen Fall mit dem Leiter der Klinik I für Innere Medizin an der Uniklinik, Michael Hallek.
Copyright: Martina Goyert
Den gesamten Nachmittag ist Marco Paul, 29 Jahre, Pfleger, für ihn eingeteilt, redet stundenlang auf den Vater ein, bei dem Organ für Organ versagt. Paul bittet ihn, sich intubieren zu lassen. Der Vater sagt Dinge wie: „Ich bin jung, ich bin stark“. Paul denkt, dass der Vater Angst vor dem künstlichen Koma hat. Vor dem Kontrollverlust. „Ich will nicht sterben“, sagt der Vater noch. Mit einer Intubation, sagt Paul später, hätte er eine 50-Prozent-Chance gehabt, zu überleben. Er wird das auch so schaffen, das sagt man sich in der Familie, die seine Frau per Videokonferenz am Krankenbett – in wenigen Stunden wird es sein Totenbett sein – zusammentrommelt.
Er wird das nicht schaffen, das sagt man sich unter den Ärzten und Pflegenden. Die Nachtschicht ruft Böll an, Böll kommt und redet auf den Vater ein. Keine Intubation.

Oberarzt Boris Böll (links) und Stationsärztin Laura Hamacher (Mitte) mit Pflegenden auf der Station 4b.
Copyright: Martina Goyert
Dann ist der Vater bewusstlos, dann intubieren sie ihn, dann aber ist es zu spät. „Man hat gegen eine Wand geredet“, sagt Paul später. Schon „vom Charakter her“ habe man sehr viel Zeit für den Vater aufwenden müssen. Nach Schichtende habe er noch an ihn gedacht, sich gefragt, ob er es nicht doch noch schaffe. Als er am nächsten Morgen erfuhr, wie es ausging, war das Thema abgehakt. „Das fühlt sich schon anders an als bei Patienten, die nichts dafür können“, sagt Paul. Am Ende bleibe da nur die verlorene Zeit, die er gerne für andere Patienten gehabt hätte und die eine Frage: „Alter, warum hast du dich nicht impfen lassen?“
Ein Pflegeteamleiter, der an Impfgegnern verzweifelt
Schlimmer noch als der Tod erscheint hier manchmal das, was an Leben übrig ist. Wenn eine Mutter, die seit Wochen um ihr Leben kämpft, wach ist, als ihre erwachsene Tochter neben ihr steht und ihr den Schmerz entgegen schreit. Wenn eine andere Mutter mit Stark spricht und ihm sagt: „Ich will einfach nur, dass ich meinen Sohn sehe“, er sich vor der Tür hinsetzen muss, um durchzuatmen.
Nach Momenten wie diesen versucht Pflegeteamleiter Jürgen Becker seine Leute aufzufangen. Immer und ganz genau will er wissen, wie es den 60 Pflegenden geht, die hier arbeiten. Nach jeder Phase der Pandemie hat er Evaluationen angeboten. Die Aufbruchstimmung der ersten Welle wich schnell der Ernüchterung.
„Ich bin jetzt nicht gerade der Inbegriff des rheinischen Frohsinns“, sagt Becker. Wenn er der Inbegriff für irgendetwas ist, dann für Unaufdringlichkeit, für Zugewandtheit; Becker ist ein Gesprächsangebot auf zwei Beinen. Aus dem Siegerland hat er einen onkeligen Dialekt mitgebracht, der eigentlich viel zu nett ist für einen Chef.
Immer wieder denkt er an diese eine hochschwangere Frau, die sich hier am Bett von ihrem Mann verabschieden musste, der ungeimpft den Kampf gegen das Virus verlor. An einen Mann, der auf der Station zusammengebrochen ist und seinen Sohn begraben musste. Und dann denkt er an eine Litfaßsäule, die ihn auf dem Weg zur Arbeit immer wieder anstarrt: Impfen tötet, steht da. „Da fragt man sich schon, was in den Leuten vorgeht.“
„In die Statistik geht so jemand als Überlebender ein“
Die Leitstelle einer Krankenhausstation ist wie der Tower am Flughafen. Eine Schaltzentrale aus Monitoren mit Graphen, einer rot, einer grün, einer gelb. Ein sonores Tuten im Hintergrund. Nur werden hier keine Flugrouten beobachtet, sondern Vitalwerte: Temperatur, Blutdruck – Herzschlag.
Auf der 4b gibt es zwei solcher Leitstellen. Eine mitten auf dem Gang, auf dem Tisch ein grüner Adventskalender, daneben ein angebissenes Stück Zitronenkuchen mit weißem Zuckerguss. Die andere Leitstelle ist in einem Patientenzimmer. Böll tritt herein. Hier ist Platz für zwei Betten, im rechten liegt ein Covid-Patient, dem „es schon etwas besser geht“, sagt Böll. Der Patient ist Anfang 50, ungeimpft, intubiert. Auf der 4b liegt er seit Mitte November.

Jürgen Becker ist der Pflegeteamleiter der 4b.
Copyright: Martina Goyert
Das längere weiße Haar ist zerzaust, der Bart über die Zeit gewachsen. Der Atemschlauch steckt im Hals, nicht im Mund, damit der Mann nicht würgt, wenn er aufwacht. Ihn von der Beatmung zu entwöhnen, ist schwierig. Der Oberkörper bäumt sich auf, jeder Atemzug wie Hochleistungssport. „Das ist ein ganz typischer Verlauf, den wir hier haben.“
Wenn Böll sagt, dass es einem Patienten schon besser geht, heißt das: Der Patient reagiert auf Ansprache. Der Patient kann die Hand drücken. Der Patient ist orientiert. Der Patient kann nicken oder mit dem Kopf schütteln, wenn er gefragt wird, ob er Schmerzen hat. Er spricht nicht, er isst nicht, er läuft nicht.
Das könnte Sie auch interessieren:
Wird er überleben? Vor der Tür sagt Böll: „Die Chancen stehen gerade immer noch Fünfzig-Fünfzig.“ Sollte er sich von Covid erholen, muss er vielleicht neu laufen lernen. Alleine essen, alleine trinken, alleine auf Toilette gehen – „für die Patienten sind das Meilensteine“, sagt Böll. „In die Statistik geht so jemand als Überlebender ein.“
Schwangere Covid-Patientinnen häufen sich
Zwischen 4b und Überleben aber geht es auf die intensivmedizinische Step-Down-Einheit, die Intermediate-Care-Station, die IMC. Die Patienten dort sind noch zu krank für die Normalstation – auch, wenn es dort ein bisschen mehr nach einer aussieht. Die IMC ist gelb, wo die 4b grau ist. Auf der IMC steht ein Weihnachtsbaum, an den Fenstern rote Kugeln und Schneeflocken. Über den Flur wird das Mittagessen geschoben.
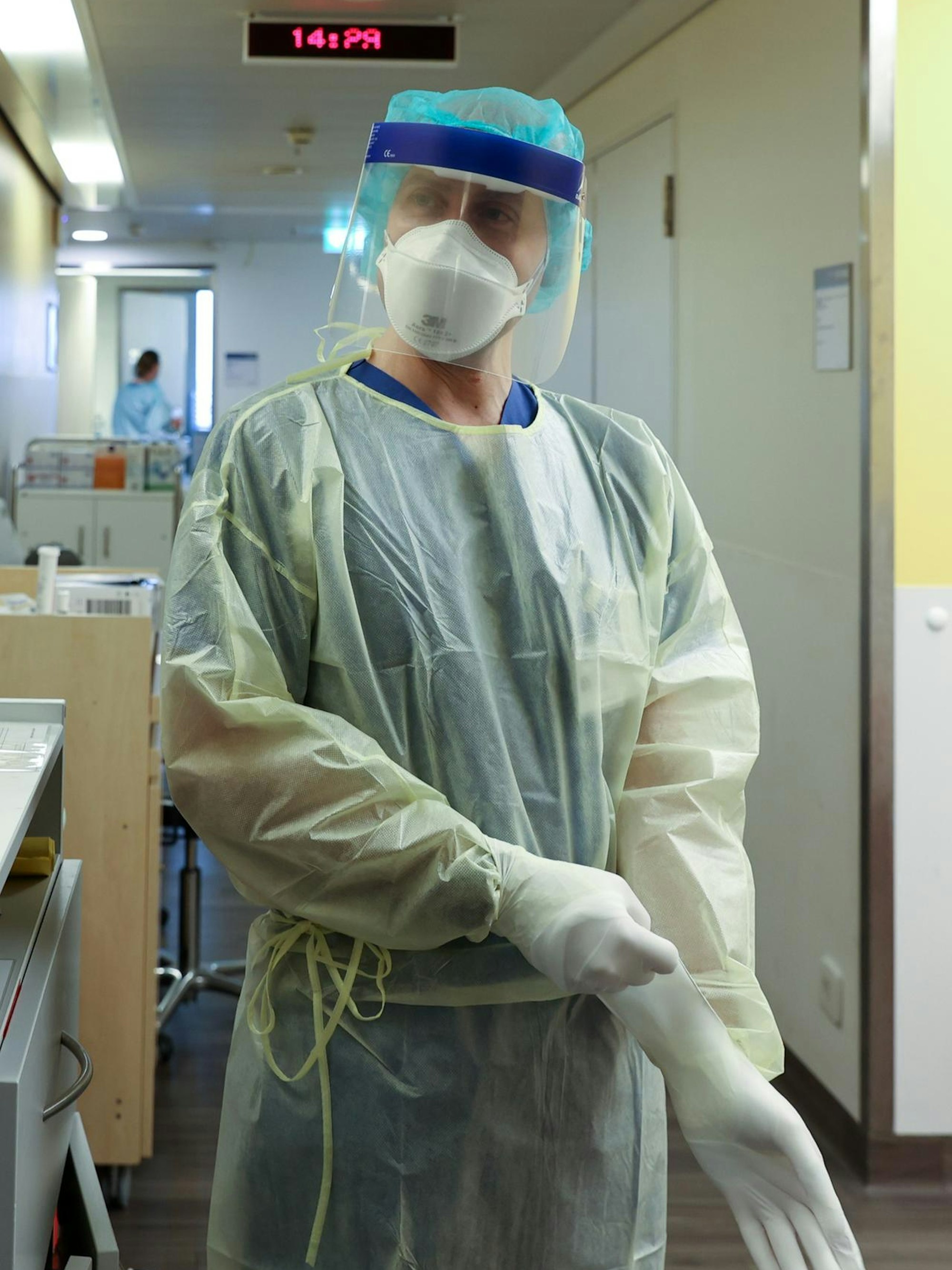
Boris Böll in Schutzkleidung auf dem Flur der IMC.
Copyright: Martina Goyert
Hinter einer Tür liegt eine Frau, von der auffällig oft zu hören ist, was für ein angenehme Patientin sie sei. Sie ist Anfang 30, schwer an Covid erkrankt und schwanger. In der Uniklinik erholte sie sich rasch, wurde von der 4b auf die IMC verlegt. Gern würde sie erzählen, wie es ihr geht, ist dafür aber noch zu schwach. Zehn Tage später sagt ein Stationsarzt am Telefon, dass sie wieder zuhause ist. Ihr geht es deutlich besser, ihrem Kind auch. In den vergangenen Wochen hat das Team einige schwangere Covid-Patientinnen betreut. „Es gibt immer noch diese absurde Mär, dass die Impfung die Fruchtbarkeit beeinträchtigen würde“, sagt Böll.
„Der stirbt uns auf dem Weg“
Zwei Tage später. Böll streift die weißen Handschuhe ab, die blauen darunter auch. Er kommt gerade aus dem Zimmer einer Covid-Patientin auf der IMC. Das Telefon klingelt. Die Handschuhe wirft er in eine der roten Tonnen für infektiösen Müll, dann geht er ran. „Der stirbt uns auf dem Weg“, sagt Böll und wechselt von der FFP3- zur OP-Maske, legt den Kittel ab. „Können die ihn irgendwie stabilisieren? So können wir nichts tun.“ Kollegen aus dem Umland wollen einen jungen Patienten an die Uniklinik übergeben.

Oberarzt Boris Böll bespricht eine Patientenverlegung am Telefon.
Copyright: Martina Goyert
„Das ist eine Anfrage, die seit zwei Tagen über uns schwebt“, erklärt Böll auf dem Weg zurück auf die 4b. In einer Ecke des Treppenhauses steht ein Pappbecher mit schwarzem Kaffee, darin schwimmen Zigarettenstummel. „Ein relativ junger Patient hat sich nach der Intubation dramatisch verschlechtert.“ Er liegt eineinhalb Stunden entfernt, ist gerade weder stabil genug für die ECMO, noch für den Transport mit dem Hubschrauber.
Das mit der ECMO – das ist eine künstliche Lunge – sei sowieso so eine Sache, meint Böll. „Bei Covid ist auch die ECMO häufig nicht erfolgreich.“ Wenn die Patienten erstmal so krank sind, dass sie daran angeschlossen werden müssen, erholen sie sich häufig nicht mehr. „Das ist kein Wunderheilmittel“, sagt Böll. Aus einem Spind holt er eine fast mannshohe blaue Tasche. Darin liegen die ECMO-Kanülen, zwei Zentimeter dicke Nadeln, die nach Baumarkt aussehen. „So etwas will man nicht in der Leiste liegen haben.“
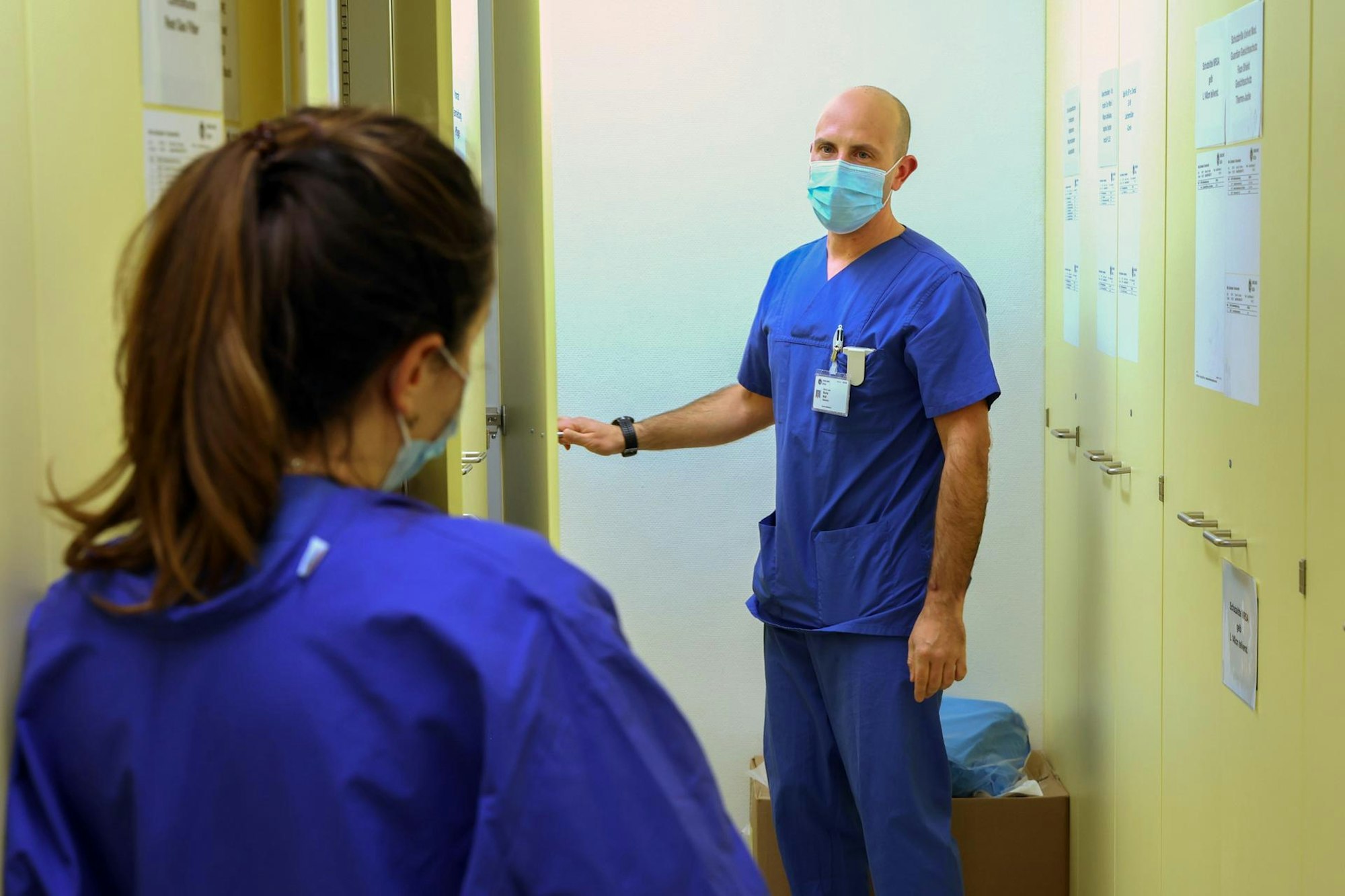
Laura Hamacher und Boris Böll im Materialraum. Gerade kam wieder ein Anruf für die Verlegung.
Copyright: Martina Goyert
Er packt die Kanülen wieder ein, als eine Kollegin in den Materialraum kommt. Lange braune Haare, langer blauer Kittel. Laura Hamacher ist die Stationsärztin auf der 4b. Die Kollegen aus dem Umland haben nochmal angerufen. „Der wird das so nicht packen. Der wird sterben“, sagt Hamacher zu Böll. Der Patient Ende 30 habe lange die Intubation verweigert. Jetzt sieht es schlecht aus.
Ein Patient entfernt sich die Sauerstoffmaske. Er hätte ersticken können.
Hamacher hat in den letzten Wochen einige junge Menschen an Covid sterben sehen. Tröstete die hochschwangere Frau, deren Mann mit Ende 30 starb. Denkt an die Kinder des Patienten, der die Behandlung ablehnte und die nun ohne Vater aufwachsen. „Eine Vollkatastrophe ist das“, sagt Hamacher. Die 32-Jährige ist seit Oktober Stationsärztin der 4b, auf der Intensivstation arbeitet sie seit sieben Jahren. „Für mich ist das ein bisschen wie Zuhause hier.“

Laura Hamacher ist die Stationsärztin der 4b.
Copyright: Martina Goyert
Zur Visite läuft sie mit Böll und den Pflegenden die Zimmer ab. Acht Covid-Betten sind belegt. Auf Zimmer 7 etwa ein Patient mit einem transplantierten Organ. Der Einzige, der hier aktuell geimpft ist. Aufgrund seiner Vorerkrankung schlägt die Impfung aber kaum an. „Der Mann hat sich impfen lassen und alles getan, um sich zu schützen. Und landet am Ende dann trotzdem hier, weil er auf Herdenimmunität angewiesen ist“, sagt Böll. Auf Zimmer 14: Der Patient mit den gebrochenen Halswirbeln, frisch intubiert. Für den Patienten aus dem Umland wird jetzt doch ein Zimmer vorbereitet, Zimmer 10. Auf Zimmer 9 ein Mann Ende 50, soll gleich verlegt werden: „Der beschwert sich schon, dass es zu wenig zu essen gibt. Am liebsten würde er nach Hause gehen“, sagt Böll.
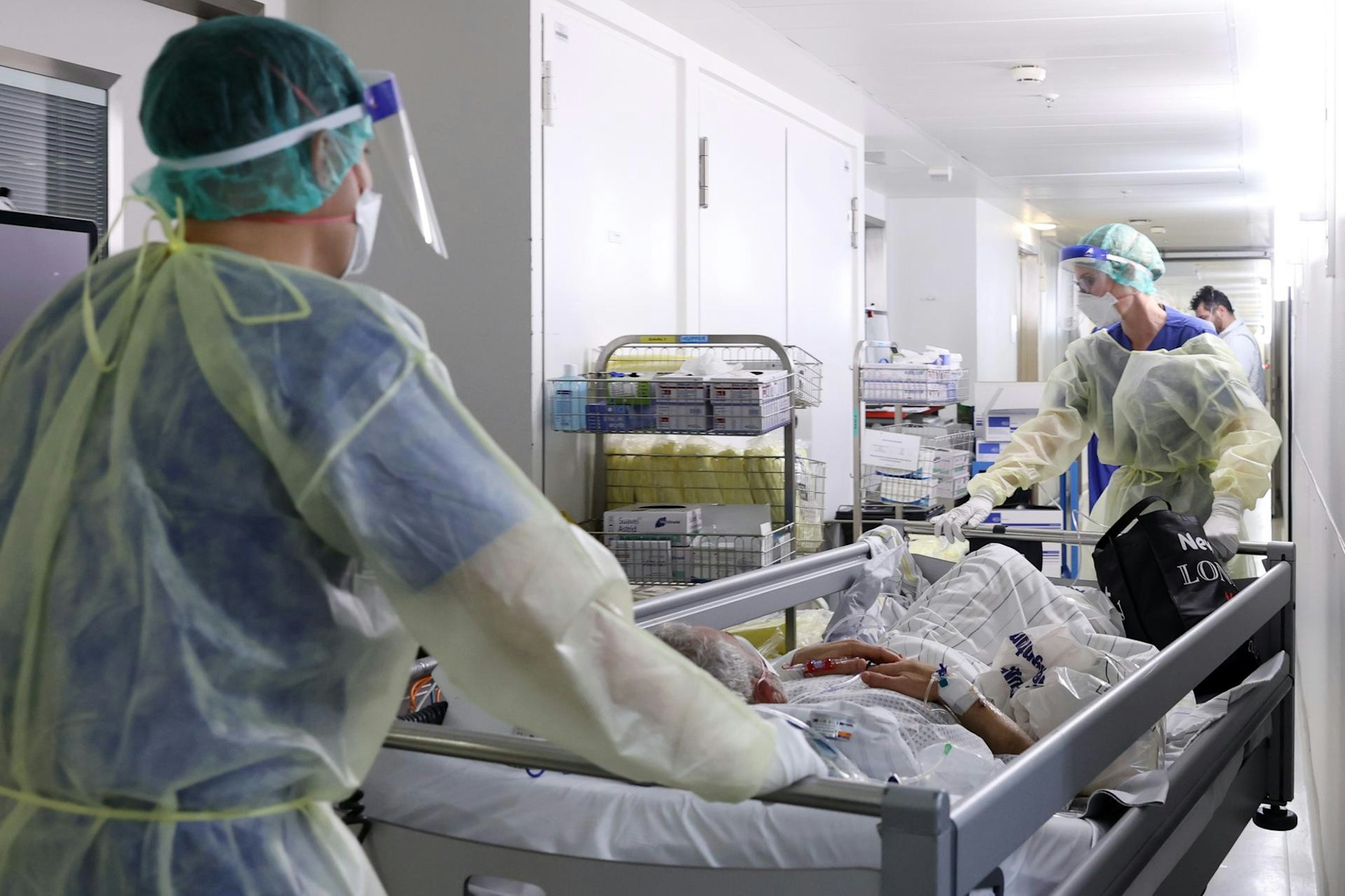
In Schutzkleidung verlegen Pflegende einen Covid-Patienten.
Copyright: Martina Goyert
Dann springt an Zimmer 9 ein rotes Lämpchen an. Eine Pflegerin legt die Schutzausrüstung an, läuft ins Zimmer.
Der Patient, der gleich verlegt werden soll, hat sich die Sauerstoffmaske vom Gesicht gezogen. Daraufhin ist die Sauerstoffsättigung eingebrochen. „Das hätte richtig schief gehen können“, sagt Böll. Bekommt so etwas niemand mit, erstickt der Patient. Als der Mann später aus dem Zimmer geschoben wird, winkt er.
„Entweder er packt es oder er packt es nicht“
Im Pausenraum schenkt Laura Hamacher sich Apfelsaft ein, unverdünnt. „Ich brauche den Zucker“, sagt sie und lacht. An einer Pinnwand hängen Dankeskarten, die Pflegeleitung hat einen Adventskalender mit kleinen Tütchen gebastelt. Wieder klingelt ihr Telefon wegen der Verlegung des jungen Patienten. Sein Zustand ist fast unverändert, jetzt bringt ihn trotzdem ein Krankenwagen nach Köln. „Entweder er packt es oder er packt es nicht“, antwortet Hamacher ins Telefon. „Man gewöhnt sich an so schwer kranke Patienten“, sagt sie nach dem Auflegen. „Aber im Moment wird hier täglich gestorben.“
Dann stehen wir am Aufzug, auf dem Weg raus aus der Uniklinik. Der Tag auf der Station ist für uns zu Ende. Grünes Licht über Aufzug Nummer zwei, die Tür geht auf. Rettungssanitäter schieben ein Bett auf den Flur, darin: Der Patient aus dem Umland, das braune Haar klebt ihm auf der Stirn. Seine Zeit auf der 4b beginnt. Hinter uns schließt sich die Aufzugtür.
Vier Tage später, ein Anruf bei Laura Hamacher. Der Patient ist stabil. Dass er das Wochenende überlebt, hätte sie nicht gedacht. Er wird es wohl schaffen.
Unsere besten Texte 2021 – dieser Text ist erstmals am 10. Dezember 2021 veröffentlicht worden.



