Die Corona-Pandemie und nun die RS-Virus-Welle haben Kliniken und Praxen vor enorme Herausforderungen gestellt – und eklatante Schwachstellen des Gesundheitssystems aufgezeigt. Verbände warnen vor einer düsteren Zukunft.
Drohender KollapsGroße Sorge um Zukunft des Gesundheitssystems

Die Corona-Pandemie und nun die RS-Virus-Welle haben Kliniken und Praxen vor enorme Herausforderungen gestellt. Verbände warnen vor einer düsteren Zukunft.
Copyright: dpa
Fast drei Jahre ist es her, als Deutschlands Gesundheitssystem unvorbereitet von der Corona-Pandemie überrollt wurde. Volle Kliniken und Praxen prägen seither das Bild. Die Beschäftigten arbeiten am absoluten Belastungslimit – häufig auch darüber hinaus. Wie sich aktuell auf den Stationen der Kinderkliniken beobachten lässt, hat sich die Situation auch im Jahr 2022 für viele Pflegekräfte sowie Ärztinnen und Ärzte kaum verbessert. Im Gegenteil. An allen Ecken und Enden fehlt dringend benötigtes Fachpersonal.
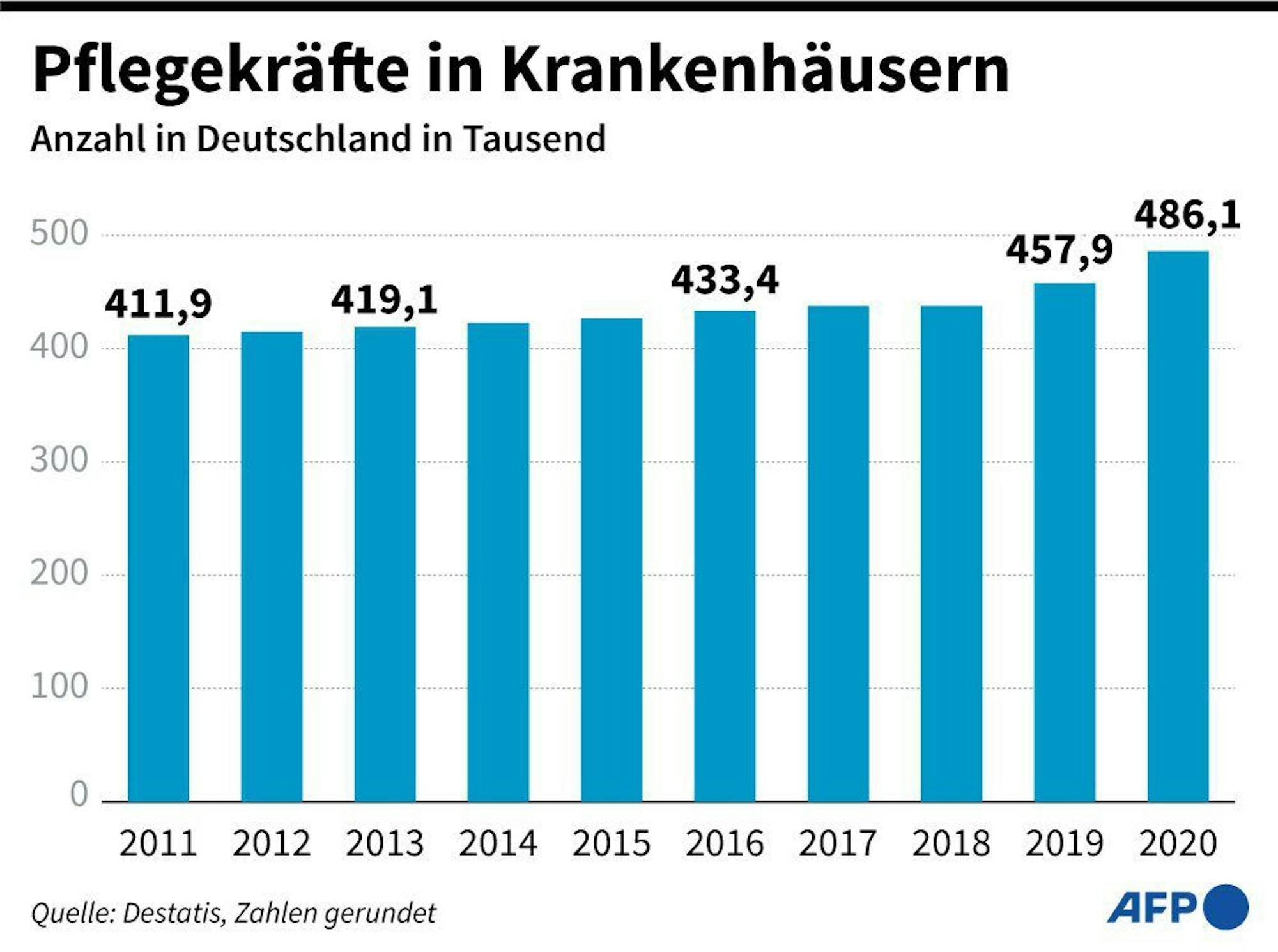
Beschäftigte im Pflegedienst in Krankenhäusern - Entwicklung seit 2011.
Copyright: AFP
Die Hilferufe und Warnungen vor einem drohenden Kollaps des Gesundheitssystems werden immer lauter. So warnt etwa der Deutsche Berufsverband für Pflegeberufe (DBfK) angesichts des aktuellen Fachkräftemangels vor dem Zusammenbruch der Pflegeversorgung. „Wenn wir nicht schnell grundlegende Reformen bekommen, kann man die pflegerische Versorgung in Deutschland nicht mehr aufrechterhalten“, sagte die Vorsitzende Christel Bienstein dem RedaktionsNetzwerk Deutschland (RND) am Freitag.
200.000 Vollzeitkräfte fehlen
„Eine vergleichbare Situation hat es in den vergangenen 50 Jahren nicht gegeben.“ Bereits heute würden 200.000 Vollzeitkräfte fehlen. Vor allem in den Krankenhäusern sei „eine sichere und qualitativ hochwertige Pflege kaum mehr möglich“, so die DBfK-Vorsitzende. Im Zuge der aktuellen RS-Virus-Welle wurde der Pflegemangel zuletzt besonders in den Kinderkliniken deutlich. Nach Angaben der Deutschen Interdisziplinären Vereinigung für Intensiv- und Notfallmedizin (Divi) konnte vielerorts wegen der angespannten Personalsituation ein Teil der Betten nicht betrieben werden.
Alles zum Thema Corona
- Fünf Jahre nach Corona-Ausbruch Länder einigen sich auf Pandemievertrag
- Betrieb ist eingestellt Benninghoff-Reisen aus Wiehl ist pleite
- Polizeiliche Kriminalstatistik Anstieg bei Jugendlichen und Zuwanderern – Entwicklung sozial erklärbar
- Arbeitsmarkt Jobabbau in der Industrie – Ifo erwartet mehr Arbeitslose
- Lockdown vor fünf Jahren Warum die Corona-Aufarbeitung bisher gescheitert ist
- Impfungen und Schutzmaßnahmen Corona-Pandemie brachte Streit in viele Familien
- Vor fünf Jahren Beginn von Corona: „Keiner will so etwas nochmal durchleben“
Um Krankenhäuser künftig stärker von wirtschaftlichem Druck zu lösen, hat der Bundestag am Freitag ein Gesetzespaket der Ampel beschlossen. Neben mehr Geld für die Kinderversorgung beinhaltet dies auch Entlastungen für Pflegekräfte in Form eines neuen Instruments zur Personalbemessung – ausgehend von errechneten Idealbesetzungen für die Stationen.
Immer mehr Pflegende und Ärzte in Teilzeit
Nicht zuletzt wegen der hohen Arbeitsbelastung – verstärkt durch die Corona-Jahre – sei die Krankheitsquote bei den Pflegebeschäftigten so hoch, dass sie die aller anderen Berufsgruppen übersteige, mahnte Bienstein. Hinzu komme, dass „bis zu 70 Prozent“ der Pflegefachpersonen inzwischen in Teilzeit arbeiteten. Ein Trend, der auch bei den Ärztinnen und Ärzten zu beobachten ist, wie Bundesärztekammerchef Klaus Reinhardt dem RND mitteilte.
„Wir beobachten seit einigen Jahren, dass Teilzeitarbeit und die Tätigkeit im Angestelltenverhältnis immer beliebter werden.“ Gerade die junge Ärztegeneration lege großen Wert auf die Vereinbarkeit von Familie und Beruf. Den wachsenden Anteil von Teilzeitbeschäftigten in der Ärzteschaft sieht die Vorsitzende des Marburger Bunds, Susanne Johna, als Zeichen „einer privaten Flucht aus Arbeitsüberlastung“. Im Gespräch mit dem RND forderte sie: „Die Politik sollte sich bei ihren Planungen endlich davon verabschieden, dass unbesetzte Stellen durch Mehrarbeit der vorhandenen Ärztinnen und Ärzte ausgeglichen werden.“ Marburger Bund und Bundesärztekammer fordern die Aufstockung der Medizinstudienplätze.
Warnung vor „riesiger Ruhestandswelle“
Der Vorsitzende der Deutschen Krankenhausgesellschaft (DKG), Gerald Gaß, benennt ein weiteres mögliches Instrument zur Entlastung. „Wir fordern schon lange, kurzfristig durch konsequenten Bürokratieabbau die Pflegefachkräfte und die Ärztinnen und Ärzte zu entlasten“, sagte er dem RND. „Sie verbringen rund drei Stunden täglich mit häufig unnötiger Bürokratie, in dieser Zeit fehlen sie in der Versorgung.“ Um mehr Menschen für die Pflege und Medizin zu gewinnen sowie in andere Berufe gewechselte Fachkräfte zurückzugewinnen, brauche es „ein klares Bekenntnis, das Personal gut zu bezahlen, auch von den Krankenkassen, die bis dato den Abschluss von Pflegebudgets oftmals blockieren“.
Zwar sei die Zahl der Pflegebeschäftigten als auch der Ärztinnen und Ärzte in den vergangenen Jahren leicht gestiegen, wie die Verbände mitteilen. Angesichts der kommenden Probleme bedeute dies aber keine Entspannung der Situation. „Auf das deutsche Gesundheitswesen rollt eine riesige Ruhestandswelle zu, wenn die geburtenstarke Babyboomergeneration aus dem Beruf ausscheidet“, mahnte Johna. So könnten in der Pflege in den kommenden zehn Jahren 500.000 Beschäftigte (entspricht etwa 28 Prozent des Berufsstands) in Rente gehen, berichtet die DBfK-Vorsitzende Bienstein. Bei den Ärztinnen und Ärzten in den Kliniken und Praxen stünden laut Johna fast 90.000 (22 Prozent) vor einem baldigen Ruhestand.
Immer weniger Ärzte auf dem Land
Gerade in ländlichen oder strukturschwachen Regionen mache sich das bemerkbar, berichtet der Vorsitzende der Kassenärztlichen Bundesvereinigung (KBV), Andreas Gassen, dem RND. „Für Ärztinnen und Ärzte, die in den Ruhestand gehen, wird es dort immer schwieriger, eine Nachfolgerin oder einen Nachfolger zu finden.“ Nach Zahlen der KBV gab es Ende 2021 etwa 4100 offene Hausarztsitze. Zwei Jahre zuvor lag die Zahl noch bei rund 3300.
Hinzu komme, dass die Fachkräfteproblematik auch nicht an den Praxen vorbeigehe, so Gassen. „Im Bereich der medizinischen Fachangestellten ist es für Praxen nicht leicht, qualifizierte Mitarbeitende zu finden.“ Ein Trend, der auch den Vorsitzenden des Deutschen Hausärzteverbandes, Markus Beier, umtreibt. „Das ist ein echtes Problem, das konkrete Auswirkungen auf die Versorgung hat. So akut wie derzeit war die Situation in der Vergangenheit nicht“, betont er gegenüber dem RND. Zwar werde die Ausbildung immer beliebter, dennoch reiche das nicht, um den weiter steigenden Bedarf zu decken. „Das Thema muss, ähnlich wie der Mangel an Pflegekräften, auf die politische Agenda.“ Gleichwohl brauche es „viel mehr Hausärztinnen und Hausärzte als noch vor zehn Jahren“, um den Mehraufwand hinsichtlich des demografischen Wandels auffangen zu können, so Beier.
„Nicht in Panik verfallen“
Bundesärztekammerchef Reinhardt betont, dass Ärztekammern, Kassenärztliche Vereinigungen, Kommunen und Länder bereits seit Längerem intensiv an Modellen und Anreizsystemen für die ärztliche Tätigkeit in strukturschwachen ländlichen Regionen arbeiteten. „Trotzdem werden wir damit leben müssen, dass in Regionen weitab von Ballungszentren insbesondere die hausärztliche Versorgung mit hoher Wahrscheinlichkeit künftig anders sichergestellt werden muss als durch die klassische Landarztpraxis“, sagte er dem RND.
Um Engpässe zu überbrücken, sei vieles denkbar – etwa vorübergehende ambulante Einrichtungen oder telemedizinische Sprechstunden. Er findet: „Wir sollten wegen des Ärztemangels also nicht in Panik verfallen, sondern die Herausforderungen mit kreativen Ideen angehen.“ (RND)